תקציר
מחלת הלגיונרים מהווה את אחת הסיבות החשובות לדלקות ריאה ומוות. אנו מביאים את הסיכום של התוצאות שהתקבלו במעבדתנו בין 1993 ל-1997
בתוספת תוצאות ומידע שנצטבר במהלך 20 שנות עבודת איבחון גורמי המחלה.שיעור המחלה שונה לפי מקום ותקופה: בסיכומינו נע בין 5% ל-9% (עם עלייה קטנה בחודשי החורף). שיעור בידוד חיידקי הלגיונלה ממקורות מים שונים גבוה בזמן הקיץ ונע בין 7% ל-70%.
איבחון המחלה והחיידק מצריך שיטות מיוחדות ומיומנות. השיטה העיקרית בה אנחנו מאבחנים את המחלה היא האימונופלואורסצנציה הבלתי ישירה ל-41 קבוצות סרולוגיות של לגיונלה.
שכיחות L. pneumophila sg. 1 כגורם עיקרי של המחלה נמצא בירידה מ-1993 (52%) ועד 1997 (15%). את מקומה תפסו "לגיונלות אחרות" ותופעה זו היא ייחודית לארצנו. לא נמצא קשר בין הזנים של גורמי המחלה לבין תדירות הבידוד של החיידקים ממים.
ידוע כי מחלה זו מטופלת יתר-על-המידה ומאובחנת פחות מדי. כדי לעמוד טוב יותר על סיכוני ההדבקה מן הצורך להפוך מגמה זו תוך ביצוע בקרה טובה יותר של מקורות מים ואוויר, יש לשפר את בקרת מקורות המים הנמצאים כבר בבדיקה ולהרחיבה לאתרים שהוזנחו, כגון סופרמרקטים (עם התזת מים על ירקות), חללים במטוסים, חדרים בספינות, מקורות מים המשרתים ציוד רפואי, כגון במירפאות שיניים, ומכונות הנשמה למיניהן.
הקדמה
מחלת הלגיונרים תוארה לראשונה לאחר התפרצות דלקת ריאות בין אנשי הלגיון האמריקאי שהשתתפו בכינוס במלון בפילדלפיה. במהלך השנים שחלפו חלה
התקדמות מתמדת בהבנת המחלה וגורמיה, אך עדיין נותרו סוגיות לבירור נוסף [1].המחלה יכולה להתבטא כמקרים בודדים, הנרכשים בקהילה (community acquired) או בין כותלי ביה"ח (nosocomial) וכן יכולה להתפשט לממדי מגיפה. בית הגידול הטבעי של החיידק (habitat) הוא במים [1].
זמן רב הניחו כי הדרך היחידה להדבקה בחיידק הלגיונלה הוא על-ידי שאיפת (inhalation) תרסיסים (aerosols). התהוות המחלה קשורה בכל מיני מערכות יוצרות תרסיסים, כגון בריכות של מיגדלי קירור, ג'קוזי, מימטרות, מיקלחות, טפטפות המרססות ירקות בסופרסלים (mist machines) [2] ומכשירי הנשמה למיניהם (בבתי-חולים) [1]; כיום ידוע שתיתכן גם הדבקה בשיאוף (aspiration), ותוארו מקרי הדבקות בבתי-חולים ממכונת קרח מזוהמת [1, 3] וגם מציוד מזוהם, כמו ברונכוסקופים [4]. התקנים כגון צינורות נאזוגאסטריים, תוארו כגורמים אפשריים לרכישת מחלת הלגיונרים בבתי"ח [3].
חולים אחרי ניתוחי צוואר וראש חשופים להעברה בדרך זו ואכן דווח שיעור מחלה של 30% [1]. החדרת גופים זרים לגוף מהווה אף היא דרך להתהוות הזיהום. פצעים בעת ניתוחים בעלי גישה למים (לדוגמה, צינורות ניקוז), עלולים להזדהם בקלות בחיידק זה [1]. גם אנשים בטיפול שיניים חשופים [5]. גורמי הסיכון למחלה ידועים היטב: עישון, מחלות ריאה כרוניות, כשל חיסוני בגלל טיפול או מחלה, ניתוחים ובמיוחד השתלת איברים וכו', אך נפגעים גם אנשים בריאים [1].
זנים שונים של לגיונלה נבדלים באלימותם (virulence). החיידקים שיכולים לשרוד בסביבה זמן רב יותר, הם יחסית אלימים יותר. ידוע כי לגיונלות מתרבות בתוך אמבות במים, תכונה המגבירה את האלימות [1].
עד היום בודדו ממים כ-40 זני לגיונלה. לגבי כמחציתם הוכח קשר ישיר עם המחלה. ל-L. pneumophila 15 קבוצות סרולוגיות ובעוד 4 מהזנים קיימות 2 קבוצות סרולוגיות [1, 6].
מטרת עבודה זו היא לסכם תוצאות מעבדתיות של בדיקות מים ובמקביל להן תוצאות של איבחון דגימות מחולים במחלת הלגיונרים (דלקת ריאה) במהלך השנים האחרונות. מאחר שרוב הבדיקות ללגיונלה בישראל מבוצעות במעבדתנו, באפשרותנו לבחון את המצב הקיים במדינה, לדון בו ולהסיק ממנו לגבי אפשרויות בעתיד.
שיטות מעבדה
1. שיטות לאיבחון מעבדתיגילוי נוגדנים ל-41 קבוצות סרולוגיות (25 זנים) של חיידקי Legionella נעשה באמצעות שיטת אימונופלואורסצנציה בלתי ישירה. דגימת נסיוב מחולה בדלקת ריאות או עם סימנים קליניים משמעותיים אחרים שכיל-נוגדני IgG בה >256 או שכיל IgM>128, פורש כחיובי; תגובת הפיכה נסיובית (שינוי פי 4 בכיל-הנוגדנים), בהפרשי זמן של כ-3 שבועות, מעידה על זיהום.
גילוי האנטיגן נקבע באמצעות אימונופלואורסצנציה ישירה. גילוי החיידק נקבע בתירבות במצעים מתאימים. ניתן לתרבת דגימות ברונכוסקופיות, נוזל צידרי או ביופסיות (הכי מומלץ); אנו בודקים גם כיח (לאחר טיפולים למיניהם) למרות שחומר זה נחשב פחות יעיל לאבחון חיידקי הלגיונלה. המעבדה נמצאת בקשר קבוע עם המעבדות לאיבחון מחלות דרכי הנשימה שב-CDC, Atlanta, Ga. [9-7].
2. שיטות לאיבחון נוכחות לגיונלות בדגימות מים
ניטור החיידקים במים נעשה באמצעות תרבית. שיטות הטיפול במים לפני הזריעה הן לפי המלצות ה-CDC [10]. גילוי אנטיגן נעשה באימונופלואורסצנציה ישירה. הגדרת החיידק נעשית עד לרמה של זן וקבוצה סרולוגית באמצעות נסיובים שהוכנו במעבדה. המעבדה משתתפת בתוכנית בקרת איכות אנגלית בין-לאומית - Public Health Laboratory Service External Quality Assessment.
תוצאות ודיון
הממוצע השנתי של חולים עם תגובות סרולוגיות חיוביות במהלך 5 השנים האחרונות נע בין 5% ל-9% (טבלה 1). לפי מיטב ידיעתנו לקו החולים בדלקות
ריאה אטיפיות ונדבקו בקהילה בשכיחות דומה לזו שבדיווחים מארצות-הברית (9%-2%) ב-10 השנים האחרונות [1]. אנחנו ממעטים לאבחן חולים
שנדבקו בין כותלי בית-החולים; המידע בישראל בנושא זה לוקה בחסר.
טבלה 1: שיעור התגובות הסרולוגיות לפי זני החיידקים
השיעור המדווח של המחלה באזורים שונים בעולם אינו אחיד ותלוי בגורמים אקולוגיים, במודעות, בגישה לשיטות מיקרוביולוגיות חדשות, בשיתוף
פעולה ובמיומנות צוות האפידמיולוגים והמיקרוביולוגים [11]. הבדיקות בוצעו באימונופלואורסצנציה בלתי ישירה, שהיא השיטה הסרולוגית
המועדפת. רגישות השיטה היא כדי 70% עד 80% ואמינותה 95%<. החיסרון הוא שאיננו יודעים בוודאות מתי מפתחים החולים נוגדנים וכבכל שיטה סר
ולוגית עדיף לעבוד עם זוג נסיובים (בהפרש זמן של כ-4-3 שבועות). מומלץ להתקין במקביל תרבית. אנחנו מקבלים רק דגימות מעטות וחומר
שאינו מתאים לתרבית (כיח או מישטף סימפונות). שיטה זו איטית. הלגיונלות צומחות לאחר 30-7 ימי הדגרה. רגישות השיטה לפי הספרות היא 70%
והסגוליות - 100% [6].| שנה | 1993 | 1994 | 1995 | 1996 | 1997 |
|---|---|---|---|---|---|
| מס' חולים נבדקים | 694 | 686 | 996 | 1411 | 917 |
| (%) מס' חולים חיוביים זן | (8) 54 | (6) 39 | (8) 80 | (5) 73 | (9) 86 |
| L. pneumophila sg. 1 | (52) 28 | (13) 5 | (15) 12 | (12) 9 | (15) 13 |
| L. pneumophila sg. 3 | (4) 2 | (15) 6 | (21) 17 | (10) 7 | (19) 16 |
| L. pneumophila sg. 6 | (2) 1 | (5) 2 | (9) 7 | (14) 10 | (9) 8 |
| 2L. pneumophila sgs. 8, 9, 121,141, 111, 15 | (2) 1 | (8) 3 | (10) 8 | (32) 24 | (17) 15 |
| L. jordanis | (20) 11 | (18) 7 | (11) 9 | (14) 10 | (4) 3 |
| L. felleii | (4) 2 | (15) 6 | (25) 20 | (4) 3 | (1) 1 |
| אחרות3: (L. longbeacheae, L. micdadei, L. bozemanii) | (17) 9 | (26) 10 | (9) 7 | (14) 10 | (35) 30 |
1 נבדק מתחילת 1996. | |||||
במעבדתנו מבצעים כפעולה משלימה בדיקות לגילוי אנטיגן באימונופלואורסצנציה ישירה (רגישות שיטה זו נעה בין 25% ל-70% בלבד) [6], ובחולים מסוימים מבצעים גם בדיקת אנטיגן בשתן באמצעות ערכת (USA) Binax. ערכה זו היא אומנם בעלת רגישות טובה (70%-90%) כאשר בודקים L. pneumophila sg. 1 לה היא מיועדת, מומלץ להיעזר בה במיוחד בשלב החד של המחלה [6, 12], אך באמצעותה מאובחן רק חלק קטן מהחולים שמצבם מפורש כחיובי. כמו כן שתן המכיל שומנים או מדולל בהשפעת משתנים יפורש כתוצאה שלילית בלתי נכונה. העובדה שהאנטיגן בשתן עמיד לאורך זמן, מפחיתה מחשיבות השיטה לאיבחון מחלה עכשווית [13].
השיטות המולקולתיות בהן תלו תקוות רבות, עדיין אינן רגישות דיין לאיבחון חיידק זה [14, 15], בעבודה פרוספקטיבית ומבוקרת שביצענו ב-1992 בדרום הארץ [9], במהלך שנה, אובחנה לגיונלה כגורם אטיולוגי לדלקת ריאות שנרכשה בקהילה ב-56 חולים (16%). שיעור גבוה זה נובע אולי מן העובדה שמכל חולה נלקחו 2 דגימות נסיוב, כנדרש, בהפרש של 3 עד 4 שבועות, וכך ניתן היה לגלות גם חולים שפיתחו נוגדנים ללגיונלה בשלב מאוחר יחסית. אולם יש לקחת בחשבון כי במדגם זה כללו את כל החולים שהגיעו לחדר-מיון עם דלקות ריאה ואושפזו וגם את האזור הגיאוגרפי השונה.
מניתוח התוצאות (בהכנה לפירסום) נראה כי 46 מהחולים מגיבים חיובית כבר בנסיוב הראשון ויתר-על-כן ניתן לקבוע בבירור גם את הקבוצה הסרולוגית של החיידק שלגביו הגיבו. מתוך 10 החולים הנותרים רק אצל 4 לא אירעה תגובה סרולוגית בנסיוב הראשון, ואילו 6 האחרים הדגימו תגובה צולבת ליותר מלגיונלה אחת, עם כייל משמעותי (3 מהם הגיבו עם L. pneumophila sg. 1). תוצאות אלה מצביעות על כך כי חולי דלקת ריאה מגיעים לאישפוז בישראל לרוב בשלב מתקדם למדי של המחלה, כאשר קיימת כבר תגובה סרולוגית, או שבדלקת ריאה החולים מגיבים בשלב מוקדם יותר של המחלה.
התוצאות מצביעות על כך שרוב החולים שפורשו כחיוביים ניתנים לאיתור כבר מתוך בדיקת הנסיוב הראשון, כולל זיהוי קבוצה סרולוגית, לכן אנו מסכמים בטבלה 1 את השינוי שחל בחיידקים שלגביהם מגיבים החולים בישראל במהלך השנים (על סמך נסיוב יחיד).
בתרשים 1 מובאות התוצאות שהתקבלו מבדיקת נסיובים של חולים בדלקת ריאה לכיל-נוגדנים ללגיונלה לפי חודשי השנה, במשך 4 שנים. ניתן לראות כי בחודשי החורף (נובמבר-פברואר) שיעור התגובה הסרולוגית עולה במקצת ומגיע ל-9% לעומת חודש יוני בו התקבל השיעור הנמוך ביותר - 2.5%. בעבודה שצוטטה לעיל [9] היו חודשי השיא אפריל, יוני ואוקטובר (9%); ההבדלים בשיעור התגובה לאורך השנה אינם חדים ומשקפים את תנאי האקלים שלנו בניגוד למתרחש בחו"ל (הבדלים בולטים בין קיץ לחורף).
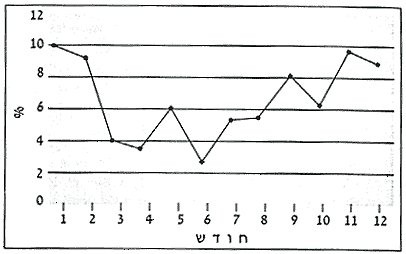
תרשים 1: שיעור התגובות הסרולוגיות ללגיונלה בנסיובים לפי חודשים, במשך 4 שנים (1996-1993). סה"כ נבדקו 3787 חולים.
במספר הדגימות שנשלחו למעבדה בחודשים השונים של השנה לא נמצאו הבדלים משמעותיים. בטבלה 1 ניתן לראות שב-1993 הגיבו 52% מהחולים ל-L. pneumophila sg. 1, 4% מהחולים - ל-L. pneumophila sg. 3, ו-17% מהחולים - ללגיונלות "אחרות".
ב-1997 התמונה שונה. רק 15% מהחולים הגיבו ל-L. pneumophila sg. 1, 19% ל-L. pneumophila sg. 3, 17% - ל- L. pneumophila מקבוצות סרולוגיות אחרות ו-35% מהחולים הגיבו ללגיונלות "אחרות".
בתרשים 2 נראה כי שיעור דגימות המים החיוביות במשך אותן 4 השנים בהן סוכמו נסיובי החולים לפי חודשים (תרשים 1) עולה דווקא בקיץ ו-70% מהדגימות פורשו כחיוביות.
כנראה שנודעת להבדלי הטמפרטורות של המים בין קיץ לחורף השפעה על החיות של החיידק.
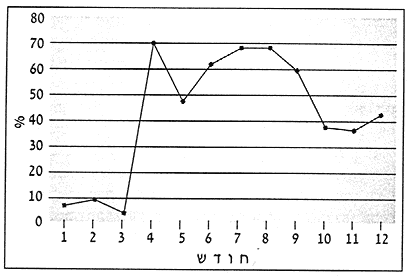
תרשים 2: שיעור דגימות המים שפורשו כחיוביות ללגיונלה לפי חודשים, במשך 4 שנים (1996-1993). סה"כ נבדקו 574 דגימות.
נוכחות זני לגיונלה במים ממקורות שונים מובאת בתרשים 3. בבתי-חולים שכיחה ביותר L. pneumophila sg. 1. פיזור זני הלגיונלה במים ממקורות אחרים, כמו אגמים, פארקים ותעשיות - אחיד יותר. נראה כי לא נמצא קשר בין הימצאות זן מסוים במים ושיעור התגובה הסרולוגית המשקפת חשיפה לזנים שונים של לגיונלה. מספר חיידקי הלגיונלה במים אינו מהווה גורם יחיד ומכריע במנגנון המסובך של ההדבקות. גורמים סביבתיים המשפיעים על צורת פיזור החיידקים, כגודל התרסיסים, הרוח בשילוב עם המצב החיסוני של החולה, יקבעו אם תוצאת החשיפה תהיה מחלה [16, 17].
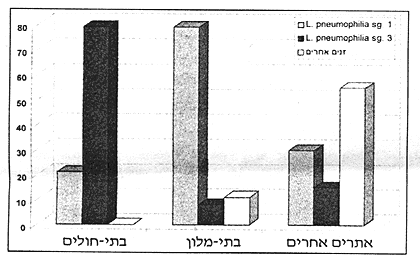
תרשים 3: פיזור זני הלגיונלה השונים במשך 4 שנים לפי מקור המים
מהם בודדו. סה"כ 299 דגימות שפורשו כחיוביות מתוך 574 דגימות שהתקבלו (1996-1993).
1 - בתי-החולים; 2 - בתי-מלון; 3 - אתרים אחרים.
- L. pneumophila sg. 1 בלבד או יחד עם זנים אחרים;
- L. pneumophila sg. 3 בלבד או יחד עם זנים אחרים;
- זנים אחרים: L. rubrilucens; L. jordanis; L. felleii; L. pneumophila sgs: 4, 6, 15; L.
micdadei; L. gormanii; L. longbeachae .
מחלת הלגיונרים שכיחה בישראל. אמנם נכרת עלייה במודעות לבעיות הכרוכות בנושאים השונים הנוגעים במחלה זו, אך נותרו בעיות רבות ואנו מפגרים במידה רבה אחרי ארצות המערב.
מחלה זו נחשבת כמחלה קשה בגלל שיעור התמותה הגבוה, אך בעלת שיעור היארעות נמוך. חלק מהחולים המגיעים עם פגיעה באיברים חוץ-ריאתיים אינם מאובחנים כלל.
בין 1980 ל-1989 דווחו ל-CDC 3524 חולים במחלת הלגיונרים, מהם אירעו 23% בבתי-חולים עם תמותה של 40% והיתר נרכשו בקהילה עם תמותה של 20% [18]. סה"כ 10% מהחולים במשך 4 השנים שדווחו נפטרו, אבל לא נערך בירור סיבות המוות. בעבודה קודמת [9] מצאנו שלגבי דלקות ריאה הנרכשות בקהילה בגלל לגיונלה שיעור הפטירה היה 5.4%. בישראל, בדומה לחו"ל, מטפלים במחלה זו יתר-על-המידה ומאבחנים אותה פחות מדיי [19].
לאיבחון המחלה במעבדה השלכות על הטיפול בדלקת ריאה בכלל. הטיפול במחלה זו הוא מתן 4 ג' אריתרומיצין ליום, מינון כפול לעומת מחלות ריאה אחרות וזה הטיפול הניתן ללא קביעת אבחנה. אנחנו משערים כי רוב החולים בישראל נדבקו בקהילה [8]. ייתכן כי המודעות ואמצעי האיתור שלנו עדיין לוקים בחסר. בבית-החולים שלנו, עם מודעות לאיתור ואיבחון החיידק, אין מחלקות להשתלות ובכאלו נדבקו רוב החולים בגלל הימצאותם בקבוצות סיכון [19].
חשוב ביותר בעת התהוות מחלה, למצוא את מקור ההידבקות, כדי למנוע הידבקויות נוספות. המחלקה לאפידמיולוגיה של משרד הבריאות החלה בחלוקת שאלונים אפידמיולוגיים לחקירת לגיונלוזיס. חשוב ביותר להעביר בדחיפות לפחות 2 דגימות למעבדה נסיוב ושתן לאנטיגן או חומר לתרבית ולאחר 4 שבועות נדרשת העברת דגימת דם נוספת.
לא ניתן לחסל כליל את הלגיונלות במקורות המים, אך אפשרי באמצעות בקרה מתאימה להפחית במידה ניכרת חשיפה לחיידקים ממים. מצויים מגמות ופיתרונות שונים בקשר לשאלה באיזה אתרים מן הצורך לערוך בקרת מים. מקובל לעשות זאת בבתי-חולים. משרד הבריאות הוציא הוראות לטיפול במים מבתי-חולים.
גם במחלקות ההנדסה ובריאות הסביבה הוציאו הוראות ניטור החיידק וטיפול במים למניעת התרבותו בבתי-חולים. בעבר דווח על חשיפה רחבה בבתי-אבות [7] והשנה הבאנו פרשת הידבקות בה אותר גם מקור החיידק, במים של אותו מוסד. ברור כי טוב היה לו מוסדות אלה היו תחת בקרה ופיקוח. חלק מבתי-המלון בישראל מודעים לנושא וקיימת בקרה קבועה של המים.
עדיין אין מודעות מספקת לבקרת מקורות לפיזור החיידק באוכלוסיה, כגון מערכות התזת מים על ירקות במרכולים בהם שוהים אנשים רבים, מרחבים בתעשיות שונות בהם נוצרים תרסיסים ואוניות נוסעים עם מתקני ג'קוזי [20]. כל אלה מהווים מקורות לפיזור חיידקים באוכלוסיה וכדאי לערוך בדיקות מים ואוויר [21]. לאנשי בריאות הציבור עדיין עבודה רבה. הוראות מפורטות לגבי מחלת הלגיונרים, שיטות למניעתה הכוללות שיטות לדה-קונטמינציה של מים, פורסמו ונמצאות באינטרנט באתר [17]: תודתנו נתונה לאגף לחקלאות וסביבה של משרד המדע עבור מימון המחקר במסגרת תמיכתו בעולים (ב'ב'); לד"ר מרים בן יעקב ולגב' חנה כהנא עבור עזרתן בהגהת המאמר ולגב' ענת שרפי ו-שנהז זריני על עבודת ההדפסה.
ביבליוגרפיה
- Stout JE & Yu VL, Legionellosis. N Engl J Med, 1997; 337: 682-687.
- Mahoney FJ, Hodge CW, Farley TA & al, Community wide outbreak of Legionnaires disease associated with a grocery store mist
machine. Infect Dis. 1992; 165: 736-739.
- Graman PS, Quinlan GA & Rank JA, Nosocomial legionellosis traced to a contaminated ice machine. Infection Control and Hosp
Epidemiol Infectious Diseases Unit, University of Rochester Medical Center, Rochester, NY. 1997; 18: 637-640.
- Mitchell DH, Hicks LJ, Chiew R & al, Pseudoepidemic of Legionella pneumophila serogroup 6 associated with contaminated
bronchoscopes. J. Hosp. Infect. 1997; 37: 19-23.
- Shearer BG, Biofilm and the dental office, JADA, 1996; 127: 181-9.
- Washington CW Jr. Legionella. In: PR Murray (ed): Chief Manual of Clinical Microbiology, sixth edition. ASM Press
Washington DC, 1995, 533-544.
- Boldur I, Ergaz M, Mor G & al, Exposure to Legionella in geriatric institutions. Isr J Med Sci. 1986; 22: 728-732.
- Sviri S, Raveh D, Boldur L & al, Legionella feeleii pneumonia and pericarditis, J Infect, 1997; 34: 277-279.
- Leiberman D, Porath A, Schlaeffer F & al, Legionella species community-acquired pneumonia. A review of 56 hospitalized
adult patients. Chest, 1996; 109: 1243-1249.
- Gorman GW, Barbaree JM, Feeley JC & al, Procedures for the recovery of Legionella from the environment. US Department of
Health and Human Services, Public Health Service Centers for Disease Control and Prevention (CDC). 1994, 1-13.
- Muder RR, Yu VL & Fang GD, Community-acquired Legionnaires' disease. Seminars In Respiratory Infections, 1989; 4: 32-39.
- Hackman BA, Plouffe JF, Benson RF & al, Comparison of binax Legionella urinary antigen EIA kit with binax RIA urinary
antigen kit for detection of Legionella pneumophila serogroup 1 antigen. J Clin Microbiol, 1996; 1579-1580.
- Rigby EW, Plouffe JF, Hackman BA & al, Stability of Legionella urinary antigens over time. Diagnostic Microbiology and
Infectious Disease, 1997; pp. 1-3.
- Miyamoto H, Yamamoto H, Arima K & al, Development of a new seminested PCR method for detection of Legionella species and
its application to surveillance of Legionellae in hospital cooling tower water. Applied and Environmental Microbiology,
1997; 63: 2489-2494.
- Hoffmann S. Boldur I, Benjamin B & al, Detection of Legionella pneumophila in water samples by PCR amplification
technique. Isr Soc for Microbiol (ISM), 1997, 83.
- Rampling A. Butt CJ, West AA & al, Community-acquired Legionnaires' disease following minimal exposure to a contaminated source.
J Infect, 1997; 35: 300-302.
- Breiman RF, Epidemiologic aspects of legionellosis. In: Barbaree MJ, Breiman RF & Dufour AP (ed). Legionella, Current
Status and Emerging Perspectives, ASM press Washington DC, 1993, 30-35.
- Centers for Disease Control and prevention. Leads from the morbidity and mortality weekly repot. Atlanta, Ga. Transmission of
nosocomial legionnaires disease. JAMA, 1997; 277: 1927-1928.
- Bartlett JG, Legionnaires' disease: overtreated, underdiagnosed. J Crit Ill, 1993; 8: 755-768.
- Jernigan DB, Hofmann J, Cetron MS & al, Outbreak of legionnaries' disease among cruise ship passengers exposed to a contaminated
whirlpool spa. Lancet, 1996: 347: 494-9.
- Breiman RF, Cozen W, Fields BS & al, Role of air sampling in investigation of an outbreak of legionnaires' disease associated
with exposure to aerosols from an evaporative condenser. J Infect Dis, 1990; 161: 1257-1261.